Опухоли спинного мозга: симптомы, виды и перспективы лечения злокачественных новообразований
Опухоли спинного мозга (ОСМ) – это патологические новообразования злокачественной и доброкачественной природы, локализирующиеся в области спинного мозга. Коварность подобных патологий в том, что они могут долгое время развиваться, клинически себя особо не проявляя, пока опухоль серьезно не увеличится в размерах. Еще одной проблемой является тот факт, что симптомы спинального новообразования легко спутать с другими неврологическими заболеваниями.
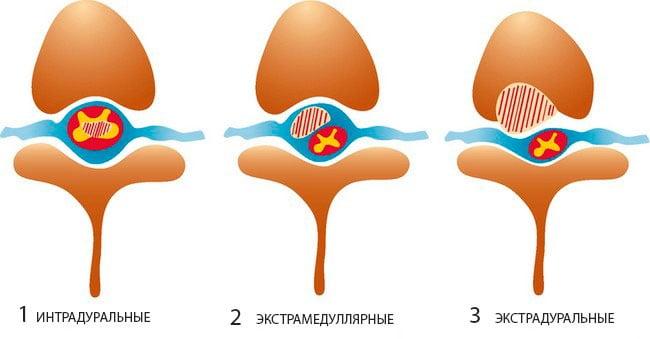
В такой медицинской дисциплине, как неврология, классификация опухолей спинного мозга и позвоночника по анатомическому расположению представлена двумя основными видами.
- Интрамедуллярные (определяются в 18%-20% случаев) – они формируются из клеток мозгового вещества и растут внутри спинного мозга. Преимущественно обнаруживаются на шейном и шейно-грудном уровнях.
- Экстрамедуллярные (обнаруживают в 80-82% случаев) – располагаются возле спинного мозга, а именно над или под его твердой оболочкой (экстрадурально или интрадурально). Развиваются из близлежащих тканей, окружающих спинной мозг.
Кроме того, патогенез может быть первичным или вторичным. Первичные внемозговые и внутримозговые неблагополучные изменения генетического клеточного аппарата изначально зарождаются и развиваются в позвоночнике. В структуре всех новообразований ЦНС спинномозговая неоплазия первичного типа по частоте развития занимает 10%. Вторичного типа новообразованные ткани представляют собой дочерние атипичные образования в позвоночнике, которые являются метастазами злокачественного очага, исходящими из совершенно другого органа или системы. Такие метастазы могут давать рак легких (75% случаев), молочной железы, простаты, щитовидной железы, причем они проникают в основном в грудной отдел позвоночника. Научная презентация по спинальной хирургии содержит информацию, что на каждые 100 тыс. населения приходится примерно 5 случаев метастатических онкопатологий спинного мозга.
Если брать статистику в целом по онкологии, то на долю ОСМ доброкачественного и злокачественного происхождения приходится всего 1%-2%, что не так уж и много. Однако серьезное отношение к собственному здоровью для любого человека не будет лишним, поскольку рак в запущенной стадии сопряжен высокими рисками летальных исходов. С доброкачественными опухолями дело обстоит не так критично. Конечно, если клинические рекомендации, полученные у врача, выполняются беспрекословно и, что немаловажно, своевременно.
Статистика свидетельствует о ежегодном увеличении процента заболеваемости ОСМ, хоть и незначительном. При этом такой диагноз ставят не только взрослым людям любого пола, но и даже грудничкам. У младенцев подобная картина начинает развиваться зачастую еще на этапах внутриутробного развития, и здесь важно не упустить момент, обнаружить врожденную патологию сразу после родов или на самой ее ранней стадии, своевременно предприняв соответствующие терапевтические меры. Спинальную опухоль у новорожденного удалят или проведут другие лечебные мероприятия. Быстрое реагирование со стороны родителей и врачей, грамотно подобранная тактика лечения в преобладающем количестве случаев помогают достичь выздоровления малыша.
Утешает, что онкология спинного мозга у совсем маленьких детей – большая редкость. В пожилом возрасте она тоже возникает не так уж и часто. Основная категория пациентов – это люди 20-50 лет, что примечательно 85% составляют лица среднего возраста. Согласно статистике, в списке взрослых больных доброкачественными патологиями женский пол немного доминирует, мужчин же больше с метастатирующими формами. Пик подобных заболеваний в детском возрасте припадает на школьные годы (в 3 раза чаще, чем в дошкольные годы), причем в большей мере подвержены им мальчики.
Симптомы и диагностика опухолей
Симптоматика зависит в первую очередь от этиологии ОСМ и тяжести патогенеза. Стоит сказать, что на начальном этапе многие серьезные морфологические нарушения протекают латентно или несильно выражено, другими словами, человек может долгое время не подозревать, что в его организме активизирует опасный процесс. И это больше всего вызывает тревогу, потому как отсутствие симптомов тормозит своевременное обращение к специалисту. Таким образом, лечение опухолей спинного мозга наиболее эффективно на самых ранних стадиях развития опухоли.
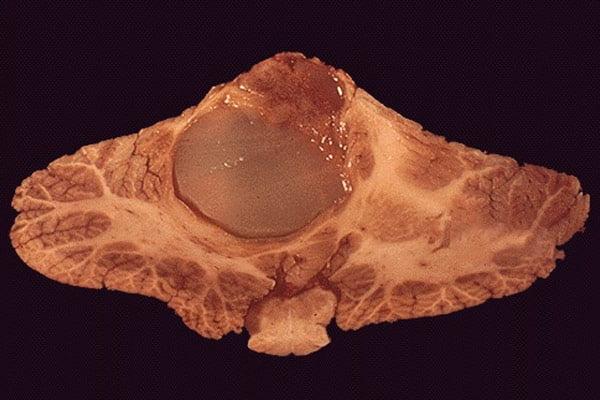
Новообразование не срезе ткани.
В МКБ 10 злокачественным новообразованиям спинного мозга присвоен код С72, доброкачественным – D33.4. Для обеих форм ведущим признаком выступает болевой синдром ввиду сдавливания и повреждения важнейшей структуры центральной нервной системы. Выраженность и характер болезненных ощущений весьма вариабельны. Агрессия боли напрямую связана с классом аномальных клеток, особенностями локализации опухоли, ее размерами и пр. Так, боль может быть как легкой и умеренной интенсивности, так и жутко невыносимой. Перечислим все возможные проявления, которые внесены в симптоматический перечень:
- боль на отдельном участке спины или шеи, зачастую отдающая в другие части тела (руки, ноги, ягодицы, бедра, плечо, ребра или др.);
- слабость мышц на уровне поражения и/или снижение тонуса, чувствительности конечностей (в запущенных случаях мышечная атрофия);
- нарушение двигательных и опорных функций (сокращение подвижности в спине, заторможенность и снижение точности движений, расстройства координации, внезапные падения при ходьбе и др.);
- различного типа парестезии, например, онемения, чувство ползания мурашек, покалывания и жжения, которые могут ощущаться как в месте дислокации очага, так и верхних и нижних конечностях, голове, груди, в области живота;
- в запущенных случаях параплегии и парезы любого участка тела, но чаще они поражают ноги или руки;
- сбой в работе кишечника или мочеполовой системы, выражающийся задержкой или недержанием мочи и/или акта дефекации, снижением потенции, бесплодием;
- высокое артериальное и/или внутричерепное давление, подъем температуры тела, потеря массы тела, судорожные приступы в сочетании с головной болью (не всегда).
Не упускайте из виду даже незначительный дискомфорт в любом отделе спины! Для своего спокойствия, не откладывайте на завтра поход в больницу, учитывайте тот факт, что клиническая картина при опухолях СМ может походить на тот же остеохондроз или межпозвоночную грыжу. Полагаться на случай рискованно, только дифференциальная диагностика поможет распознать, каким заболеванием вызван тот или иной симптом.
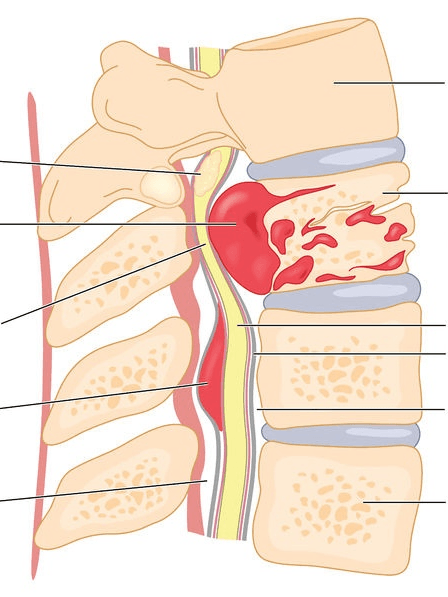
Интрамедуллярная опухоль спинного мозга
Интрамедуллярные (внутримозговые) опухоли в общей классификации ОСМ составляют в среднем 18%. Их преимущественно представляют первичные новообразования из структурных компонентов нервной ткани мозга (глиом). Такой вариант происхождения, встречаемость которого по некоторым данным равна примерно 95%, называют глиальным. Рассмотрим самые распространенные новообразования интрамедуллярного ряда.
- Эпендимома (63%) – чаще доброкачественная интрадуральная опухоль, образующаяся из-за анормального деления клеток эпендимального эпителия центрального канала СМ. Она по большей мере располагается на уровне конуса конского хвоста или в шее, имеет четко отграниченную структуру, что позволяет ее успешно оперировать (радикально) с положительными для пациента функциональными результатами. Как показывают отзывы и клинические наблюдения, чаще обнаруживается у лиц после 30 лет. Несмотря на преобладание доброкачественности, после тотального ее удаления последствия в виде рецидивов или появления метастазов по ликворным ходам могут иногда случаться. Рецидивы встречаются в среднем в 16% случаев.
- Астроцитома (30%) – доброкачественная (в 75% случаев) или раковая (в 25%) опухоль, которая развивается из нейроглиальных клеток (астроцитов). Как правило, такого типа онкология у взрослых наблюдается в шейных сегментах, у детей – в грудном отделе. У ребенка астроцитома возникает чаще, обычно они выявляются до 10-летнего возраста. Нередко обнаруживаются при данном диагнозе внутриопухолевые кисты, которые увеличиваются медленно, однако могут достигать внушительных размеров. Характерной ее особенностью является экспансивно-деструирующий рост.
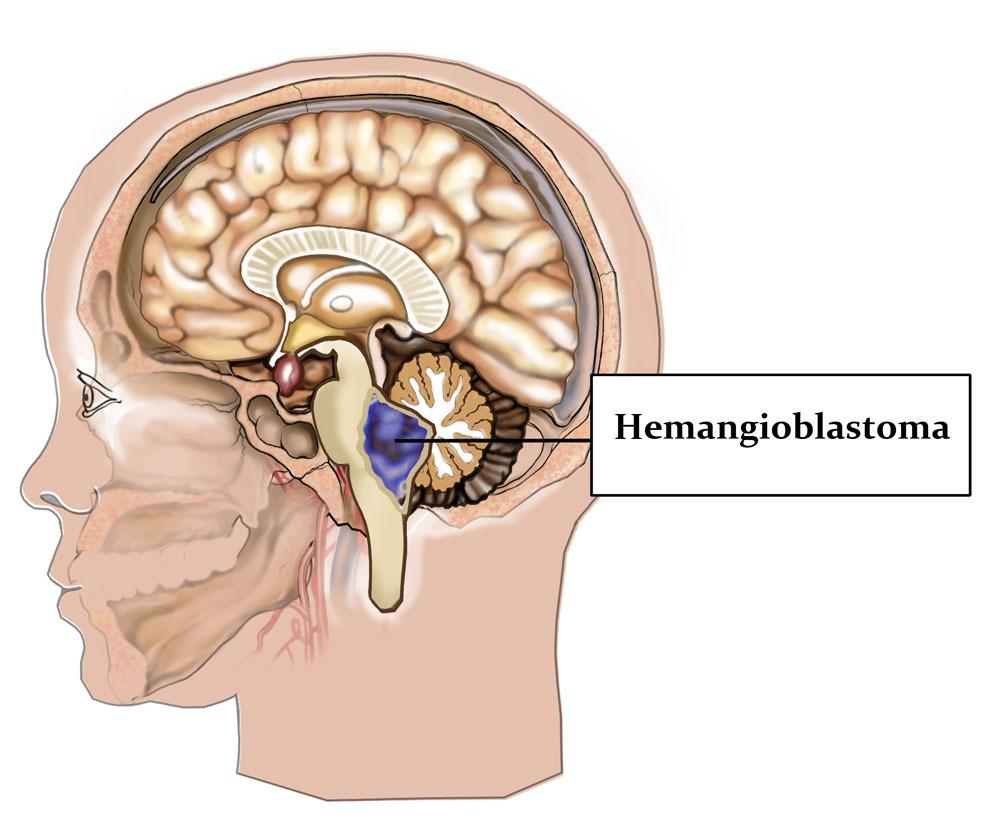
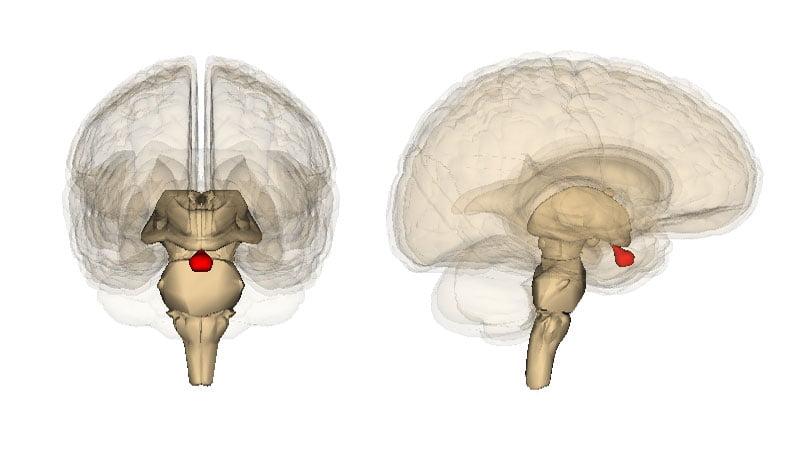
- Гемангиобластома (7,5%) – медленно растущий незлокачественный патогенез, представляющий собой скопление тонкостенных сосудистых образований. В 50% поражение имеет торакальную локализацию, в 40% – шейную. Мужчины в 2 раза больше подвержены данной патологии, чем женщины. Предрасполагающий возраст – 40-60 лет. После качественного хирургического лечения солитарная гемангиобластома практически никогда не рецидивирует. Гораздо сложнее дело обстоит при болезни Гиппеля-Линдау, которая у 25% пациентов сочетается с данным видом опухоли. При подобной клинической картине даже полнообъемное удаление патологической ткани не способно предотвратить повторную активизацию аналогичной природы процесса в различных отделах ЦНС.
- Олигодендроглиома (3%) – редчайшая глиальная ОСМ 2-3 степени злокачественности, развивающаяся из мутированных олигодендроцитов, то есть клеток, которые образуют миелиновую оболочку нервных волокон СМ. Выявляется с высокой частотой в 30-45 лет, наиболее уязвим к ней мужской пол. После оперативного вмешательства, что является необходимой мерой лечения, патологический криз нередко возвращается спустя 1-2 года.
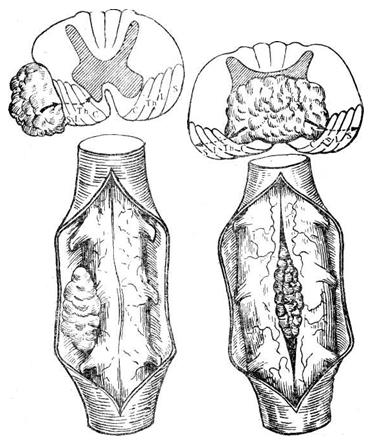
Интрамедуллярный тип.
Первые клинические признаки интрамедуллярной опухоли в 70% выражаются локальной болью, затем она иррадиирует в нижние или верхние конечности. С течением времени атипичное образование ведет к выраженному неврологическому дефициту: к недостаточной подвижности, мышечной и суставной слабости ног или рук, усилению или сокращению тактильных ощущений, онемениям и к другим расстройствам, связанным с повреждением спинного мозга. Без надлежащей терапии наблюдается прогрессирование неврологических отклонений и существенное угнетение качества жизни человека.
Важная информация! На сегодняшний день хирургическое лечение – это общепринятый стандарт в терапии интрамедуллярной группы опухолей, которые в большинстве своем относятся к потенциально излечимым. Современные нейровизуализационные средства и оперативные тактики дают возможность четко спланировать ход операции и выполнить манипуляции по принципу максимально безопасного радикального удаления подобного новообразования – с сохранением участков высокой функциональной значимости. Известно, что чем раньше будет реализовано вмешательство, тем больше у пациента шансов на благополучное физическое восстановление и значительное увеличение продолжительности жизни.
Сегодня немногие клиники берутся оперировать интрамедуллярную опухоль, считая ее неудачно расположенной, а потому предлагают лишь безоперационное лечение и стандартную декомпрессию, что зачастую не оправдывает себя. Хотя страны, где превосходно развиты современные высокие технологии в области нейрохирургии, отлично владеют продуктивными, с доказанной эффективностью методиками удаления и такой сложной разновидности опухолей.
Среди наиболее преуспевающих государств в плане продуктивного лечения позвоночных онкопатологий любого типа и тяжести стоит выделить Чехию. Почему мы не говорим о Германии или Израиле? Безусловно, в этих двух государствах на высочайшем уровне проводят высокотехнологичные операции, но стоимость на них высока.
Чешские клиники известны повсеместно своей специализацией в данном направлении, ничуть не меньшей, чем германские и израильские медучреждения, но только в Чехии цены на оперативные вмешательства по поводу спинномозговых опухолей в 2 раза меньше. При этом всегда в эту приемлемую стоимость (на 50% ниже) клинические центры Чехии включают и полный реабилитационный уход после процедуры удаления, а не просто услуги хирурга, как это делает основная часть медучреждений Германии или Израиля.
Сравнительный анализ
Принимая во внимание официальные данные, которыми располагает современная неврология, о распространенности опухолей в этих двух жизненно важных отделах ЦНС, сделаем следующий вывод: головной мозг (ГМ) примерно в 4-5 раз чаще поражает грозная онкология, нежели спинной. Так, среди всех онкопатий, которые возможны в организме, ОГМ составляют 6%-8%, а ОСМ – 2% и менее. Традиционно по месту расположения новообразования мозга головы делят точно так же, как и спинальные, – по анатомическому отношению к самому мозгу и его твердой оболочке.
Большинство разновидностей опухолей обоих компонентов центральной нервной системы совпадает по биологическому виду, характеризуется примерно аналогичными морфологическими признаками, стадийностью. Например, к таким сравнительно общим по гистогенетическим параметрам патологиям спинномозгового и головномозгового отделов относят астроцитомы, олигодендроглиомы, эпендиомы и гемангиобластомы, рассмотренные нами в предыдущей главе.
И даже лечение предполагает применение примерно идентичных принципов: оперативный подход практически всегда стоит на первом месте, он направлен на тотальное или субтотальное удаление опухолевой ткани. Лучевая терапия преимущественно выступает в качестве паллиативной помощи. Стоит заметить, что при диагнозе «опухоль головного мозга» болезнь протекает в более агрессивном виде, при этом первые признаки (приступообразная головная боль, тошнота, периодические обмороки, заторможенность и пр.) проявляются, как правило, уже на начальных стадиях. Прогноз подобных заболеваний и СМ, и ГМ прямо связан с гистологической структурой, локализацией и стадией новообразования.
Экстрамедуллярный тип
Такие новообразования, которым в медицине дано название «экстрамедуллярные», концентрируются не внутри спинномозгового компонента, а в непосредственной близости с ним. Проще говоря, они берут свое начало в структурах, которые окружают СМ (развиваются из мозговой оболочки, нервных корешков, жировой клетчатки и прочих тканей, проходящих рядом).
Данной категории пагубный процесс является самым распространенным, развивается он чаще в 4 раза, чем истинный внутримозговой патогенез, и, к счастью больше представлен патологиями доброкачественной природы происхождения. Но это совсем не означает, что незлокачественный недуг ничего страшного не способен предвещать. В отсутствие нужного лечения он грозит тяжелой инвалидизацией вследствие сдавливания им спинного мозга и его элементов, вплоть до полной утраты способностей к передвижению и самообслуживанию. Не исключается и скоропостижная смерть. Это не говоря уже о том, что по причине таких неоплазий часто происходит необратимое разрушение костных и хрящевых единиц позвоночного столба. Поэтому и экстра-, и интрамедуллярные опухоли одинаково нуждаются в своевременной диагностике, а также быстром вовлечении адекватных способов терапии.
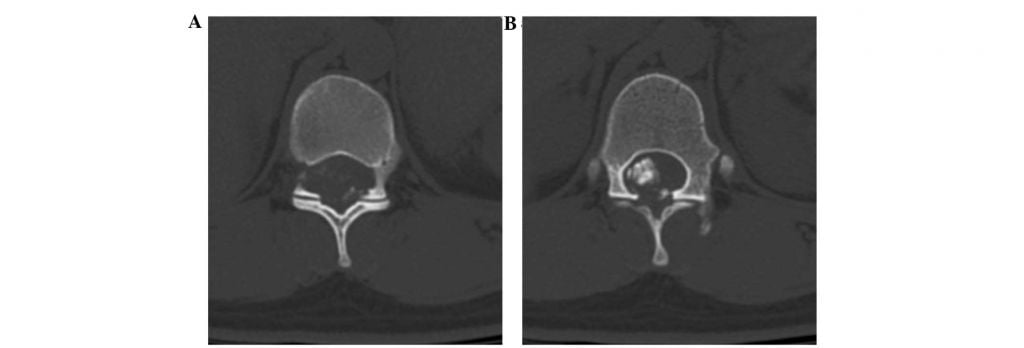
МРТ.
Экстрамедуллярные ОСМ могут иметь экстрадуральную (31,5%) или интрадуральную (68,5%) локализацию. Экстрамедуллярно-экстрадуральный вид отличается крупными размерами и преобладанием злокачественных форм, в свою очередь злокачественный очаг прогрессирует довольно интенсивными темпами и преимущественно распознается как вторичное (метастатическое) образование. Экстрамедуллярно-интрадуральный тип патологии, он же самый распространенный, характеризуется преобладанием первичных неврином (40%) и менингиом (25%).
- Менингиома (арахноидэндотелиома) представляет собой доброкачественную опухоль, которая растет медленно и постепенно. Образуется из клеток арахноидальной мозговой оболочки. Диагностируется в возрасте старше 50 лет, причем в преобладающем количестве у женщин (в 80%). С высокой частотой поражает спинальную оболочку в грудном отделе. Редко, но способна рецидивировать и давать множественный рост, вызывать поперечное повреждение СМ. Хоть и размер данной неоплазии, внешне напоминающей небольшой плотный узел, редко когда увеличивается более чем на 1,5 см, такая опухоль и в несколько миллиметров способна конкретно давить на нервные структуры, провоцируя суровую неврологическую клинику симптомов.
- Невринома (шваннома) – округлой формы доброкачественная ОСМ с четкими границами и плотной структурой, которая развивается в результате метаплазии леммоцитов (шванновских клеток), а именно вспомогательных клеток периферического нервного волокна, участвующих в образовании миелиновой оболочки. Пациенты женского пола чаще сталкиваются с таким недугом, наибольшую предрасположенность имеют люди средней возрастной группы и старше. Поначалу заболевание протекает скрыто, а в дальнейшем выражается сильной корешковой болью, парезами и параличом мускулатуры в области иннервации, утратой чувствительности по проводниковому типу. Шея и грудной отдел – распространенные зоны, которые поражают невриномы.
Другие экстрамедуллярные новообразования с интрадуральным сосредоточением (ангиомы, липомы, метастазы и пр.) встречаются намного реже.
Симптомы опухолей спинного мозга
Точно определить, какая именно разновидность опухоли имеет место быть и в чем ее особенности, невозможно только на основании жалоб, обычного осмотра или рентгена. Чтобы разработать верный алгоритм лечебных действий борьбы с имеющимся новообразованием, неврологи и нейрохирурги используют параклинические методы, исключительно в комплексе, а не выборочно взятые. Они представлены многочисленными лабораторными и инструментальными способами исследований. Сугубо их комплексное сочетание позволит внести ясность и объективность в клиническую картину, поставить точный диагноз и достигнуть положительного результата в лечении пациента. Но о диагностике мы поговорим немного позже, сейчас же сориентируем относительно основных клинических этапов опухолей спинного мозга.
Мы предлагаем ознакомиться со стадиями развития экстрамедуллярных ОСМ, так как именно они лидируют по частоте развития. Итак, условно патогенез принято классифицировать на 1-ю, 2-ю и 3-ю стадии, которые не всегда могут быть четко различимыми, рассмотрим их.
- Первая стадия – корешковая. Ее течение продолжается от нескольких месяцев до 3-5 лет. Характерным симптомом для начальной формы заболевания является возникновение боли в области иннервации тех или иных нервных корешков, как следствие их раздражения опухолевым объектом. Болевой синдром носит опоясывающий или сдавливающий характер. Наиболее выражен он при шейном поражении и патологии, возникшей в так называемом конском хвосте. Нарастание болезненных ощущений закономерно происходит в ночное время, что мешает нормально спать в положении лежа. Данная стадия зачастую сопряжена диагностическими ошибками. При постановке диагноза некоторые некомпетентные врачи ошибочно ставят такие диагнозы, как холецистит, аппендицит, фибринозный плеврит, сердечные нарушения, радикулит, остеохондроз и др.
- Вторая стадия – синдром Броун-Секара. Она включает симптомокомплекс, свойственный для поражений половины поперечника спинного мозга: спастический парез на стороне неоплазии, выпадение глубокой чувствительности (чувства массы тела, давления и вибрации, мышечно-суставные расстройства и пр.), нарушение графестезии. С противоположной стороны тела наблюдается притупление болевых, температурных и реже тактильных восприятий. Этот этап длится недолго, на смену ему приходит самая критическая фаза.
- Третья стадия – параплегическая. Она заключается в полном поперечном поражении спинного мозга и, как следствие, возникает парализация верхних или нижних конечностей. На фоне поражения поперечника развиваются серьезные проблемы с органами малого таза, парезы. Примерная длительность этой фазы составляет 2-3 года, однако в отдельных ситуациях она продолжается от 10 лет и больше. Прогноз на выздоровление, имея в разгаре финальную стадию, неутешительный, шансов на функциональное восстановление пациента ничтожно мало.
Нужно знать! Тотальное поражение поперечника, помимо полной потери подвижности конечностей, чрезвычайно опасно, особенно если очаг располагается в шейной или грудной зоне. Такой вариант событий может предельно нарушить функции сердца и легких, вплоть до внезапного фатального исхода ввиду их отказа. Отметим, что приблизительно 65%-70% спинномозговых неоплазий имеют отношение к грудной и шейной части позвоночника. Большинство ОСМ экстрадурального вида, в том числе и самые распространенные, полностью операбельны. И на первых двух стадиях их хирургическое иссечение внушает максимальные надежды на полное излечение недуга.
Доброкачественное образование
Доброкачественные спинальные новообразования, как правило, увеличиваются в размерах медленно. Кроме того, они имеют отчетливые контуры на фоне окружающих непатологических структур, благодаря чему полностью устранять их хирургическим путем гораздо проще. Многих интересует такой момент: изменяет ли форму такая патология, может ли стать злокачественной по истечении лет? В целом, по своей природе такие опухоли практически не склонны к озлокачествлению и распространению метастазов по организму, как в близко располагающиеся ткани позвоночной системы, так и в отдаленные участки, то есть внутренние органы (легкие, желудочно-кишечный тракт, печень и пр.).
Но это не повод смириться с болезнью! Доброкачественная опухоль спинного мозга может принести немало страданий, негативно отразиться на трудоспособности, сделать человека инвалидом и на порядок сократить годы жизни, если ее вовремя не ликвидировать. И все это происходит потому, что даже неагрессивное образование «живет» и, хоть и не быстрыми темпами, но растет, что оказывает сильное компрессионное воздействие на окружающие ткани, как и на сам спинной мозг. Таким образом, постепенно растущая опухолевая субстанция угнетает кровоснабжение, порядком нарушает морфологию, в итоге, приводит к атрофии жизненно значимых структур и к ряду очень серьезных последствий.
Поражение шейного отдела спинного мозга
Возникать опухоль может как в верхнешейном, так и нижнешейном отделе. Коварные процессы в данной зоне протекают особенно тяжело. При поражениях шейной части позвоночного столба отмечается ранний корешковый синдром, проявляющийся стреляющими болями в затылке. Когда верхний полюс новообразования сосредоточен в полости черепа, а нижний – в спинномозговом канале, наблюдается внутричерепная гипертензия. Шейные ОСМ провоцируют нарушение функций дыхания (диспноэ) из-за паралича диафрагмальной зоны грудного отдела, опухоли зачастую вызывают повреждение языкоглоточного, подъязычного и блуждающего нерва с нарушением глотательных, речевых и дыхательных функций. Более того, распространенными явлениями при подобном расположении болезни являются:
- вялые парезы рук вместе с истощением мышц;
- корешковые боли и онемения в руках;
- двигательная несостоятельность верхних конечностей;
- слабость кистей рук.
Шейный отдел позвоночника.
Патологии, находящиеся в шейном отделе, способствуют снижению остроты зрения и слуха, появлению проблем с памятью и концентрацией внимания, возникновению тяжелых расстройств со стороны вестибулярного аппарата.
Диагностика опухолей спинного мозга и принципы лечения
Принцип обследования при подозрении на ОСМ, о чем говорят изначально признаки и симптомы, не ограничивается одной только рентгенографией, в ряде случаев она не несет особой информативной ценности. Правильная диагностика предполагает многокомплексное исследование организма, включающего:
- оценку анамнеза и визуально-пальпационный осмотр;
- проведение неврологических тестов;
- изучение ряда лабораторных анализов (мочи, крови);
- миелографическое обследование;
- КТ и МРТ (магниторезонансная томография дает максимум информации);
- спинномозговую пункцию;
- гистологическую биопсию.
Мы перечислили стандартный спектр диагностических мер, однако, на каких точно видах исследований будет построена нейродиагностика, решает исключительно специалист в индивидуальном порядке. Что касается лечения, базовая тактика при подобной медицинской проблеме – хирургическая резекция спинной опухоли. При доброкачественной инкапсулированной ОСМ (менингиоме, шванноме и пр.) благополучно выполняется полнообъемное удаление, без применения облучения. Такие новообразования, как глиомы, тотально не могут быть удалены, а потому их резецируют частично, а после используют рентгенотерапию.
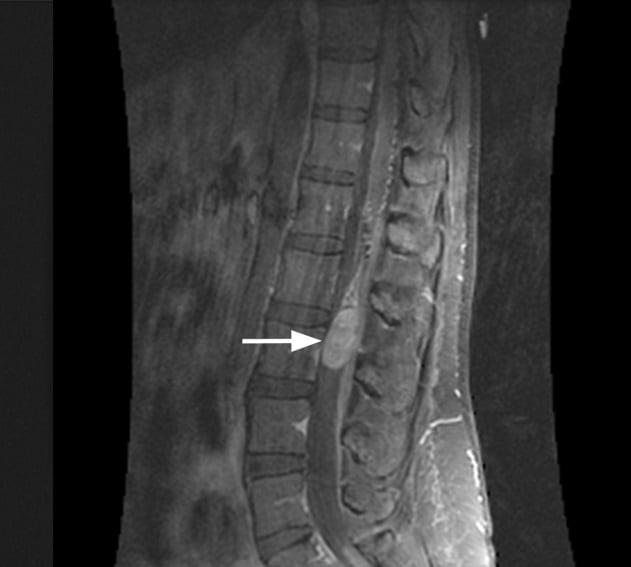
Рентгенография.
Если очаг вторичный или расположен в трудноступном месте, возможно, первостепенным лечением будет лучевая терапия, однако в некоторых случаях может быть предпринята тактика радикального удаления с последующим проведением курсов рентгенотерапии. Химиотерапию используют по крайней необходимости и только в комбинации с лучевым методом лечения, так как только одно ее применение при ОСМ не приносит успеха.
Сирингомиелический синдром при опухоли
Клинико-патоморфологический синдром, который называют сирингомиелическим, – частое последствие спинальных новообразований. Он характеризуется образованием специфических полостей в спинном мозге, которые заполняются спинальной жидкостью. Выражается синдром выпадением болевой и температурной чувствительности на отдельных участках тела, что становится причиной частых безболезненных ожогов и травматических повреждений. Также к нему относят амиотрофию, спастические парезы конечностей, двигательную дисфункцию и пр.
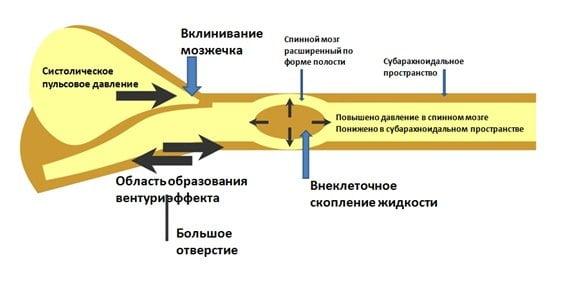
Регресс такого осложнения возможен исключительно после устранения главной причины, вследствие которой он, собственно, и развился. В нашем случае, чтобы стабилизировать ликвороциркуляцию, а, следовательно, и победить подобного типа функциональные расстройства, нужно в первую очередь решать основную проблему – оперировать спинную опухоль и производить дренирование образовавшихся полостей. Большинство прооперированных пациентов быстро отмечают заметные улучшения. Нарастает сила и объем движений в конечностях, утихает боль, восстанавливаются рефлексы, не стягивает ноги после удаления основного источника – аномального разрастания в позвоночнике.
Реабилитация после удаления новообразований
После произведенной хирургии пациенты нуждаются в очень тщательном реабилитационном уходе и постоянном контроле со стороны опытных врачей. Начинается реабилитация в нейрохирургическом стационаре, а после больному следует продолжить восстановление в специализированном медучреждении (центре реабилитации, санатории). Подобные операции относятся к вмешательствам повышенной сложности, поэтому после них, чтобы избежать осложнений и достичь максимально возможного восстановления ранее угнетенных функций, следует строго соблюдать назначенную схему послеоперационного лечения. В нее входят лечебные мероприятия, нацеленные на:
- нормализацию микроциркуляции и обменных процессов;
- выработку навыков самообслуживания и передвижения;
- повышение мышечной массы и силы;
- коррекцию походки, координации движений, осанки;
- профилактику контрактур и мышечной атрофии;
- предупреждение инфекционных и других осложнений;
- нормализацию работы пострадавших внутренних органов.
Все эти цели достигаются при помощи специальной медикаментозной терапии, использования в период реабилитации ортопедических приспособлений (бандажа, воротника), лечебной гимнастики, физиотерапевтических процедур, занятий на специализированных тренажерах. Качественная реабилитация и соблюдение всех мер профилактики помогут в короткие сроки вернуться к нормальной жизни, а также свести до предельного минимума все риски, связанные с появлением рецидивов заболевания в будущем.

Телефон: +7 (495) 085-60-82
(Москва и МО). Оператор подберет Вам клинику и врача.
Гавхар Вахидова, 69 лет, Узбекистан. Операция эндопротезирования тазобедренного сустава в июне 2017 года.
Гилаш Анна, 59 лет, Россия. Эндопротезирование правого коленного сустава, август 2019 года. Левый сустав был заменен в августе 2016 года.
Гридасова Алла. Второй визит в клинику для замены второго тазобедренного сустава.
Пушкина Тамара, 77 лет. Эндопротезирование тазобедренного сустава, октябрь 2019 года.
Собин Николай, 65 лет. Эндопротезирование коленного сустава и реабилитация после операции. Август 2019 года.
Фомина Алла, 65 лет. Эндопротезирование второго тазобедренного сустава (первый в 2015 году) и реабилитация.
Владимир Болтенко, 55 лет. Ревизионное эндопротезирование тазобедренного сустава и реабилитация.
Ярошевич Елена, Москва, Россия. Малоинвазивная замена тазобедренного сустава и реабилитация.
Пуксант Светлана, 46 лет, Санкт-Петербург, Россия. Миниинвазивная замена тазобедренного сустава.